Ese mundo no es un cuento, ese mundo existió. Historias como estas eran frecuentes, hasta que según una historia, en diciembre de 1940 un policia de Oxford, Albert Alexander, fue internado en Radcliffe, un hospital público de Inglaterra. La historia cuenta que el policia se arañó la boca mientras olia una rosa, y una infección se le extendió por toda su cara y luego su cuerpo. Hay otra versión menos romántica, pero a mi me gustó esta, que además sirve para ilustrar la época. Ya cuando estaba deshauciado, un médico que lo trataba, Charles Fletcher, le habló de un tratamiento experimental que todavía no se habia probado en humanos.
Resulta que ese médico trabajaba con otros en el estudio de agentes antibacterianos, en especial uno que provenia del hongo Penicillium notatum, el mismo que estropeó los cultivos de Fleming 12 años antes. Fleming ya habia dejado de estudiar a la penicilina por su inestabilidad y la dificultad para purificarla. Pero encontrar un antibiótico era fundamental para los aliados de la época, que se encontraban en guerra contra el ejército nazi. Por lo que estos médicos de Oxford decidieron probarla, aunque primero en ratones. El éxito en ratones fue inmediato, pero desalentaba la cantidad de penicilina que debian usar. Pero de todos modos Alexander recibió su primera dosis de penicilina el 12 de febrero de 1941. A pesar de la gravedad de su estado, el policía mejoró ya al día siguiente. El doctor Fletcher siguió inyectándole otros tres días. Pero al quinto ya habían acabado con toda la penicilina que habían purificado en casi un año. A pesar de que recurrieron a la que pudieron recuperar de la propia orina del enfermo, Alexander acabó muriendo a mediados de marzo. Seguramente podría haber sobrevivido si la penicilina hubiese sido la suficiente. Pero no habría éxito en la producción industrial hasta casi un año después. Luego vendrían más enfermos, y ya el verano siguiente la primera publicación en una revista médica, por supuesto también inglesa, como The Lancet.
Recién en 1943 los antibióticos serían reclutados y también entrarian en la guerra. Pero la penicilina estaba destinada a dar memorables batallas 8 años después, en la guerra de Corea, cuando la sífilis y la blenorragia se transformaron en epidemias entre los soldados estadounidenses, que la recibían hasta de manera preventiva. La historia posterior es prácticamente conocida por casi cualquier médico. El mismo éxito dió lugar al uso indiscriminado e irracional, con lo que las bacterias empezaron a encontrar mecanismos de resistencias, hasta que su uso quedó limitado a muy, pero muy pocas indicaciones. También claro porque aparecieron nuevos antibióticos, que a su vez eran más seguros, pero que siguieron el mismo camino.No hay que ir muy lejos para comprobarlo. La mayoría de las infecciones respiratorias suelen ser virales, donde los antibióticos no hacen efecto, pero no quita que: ya sea porque el médico no le advirtió, o porque sobraban algunos de otro tratamiento en la casa, o bien el farmacéutico le vendió unos muy conocidos cuando usted se lo pidió, el resultado es el mismo. La mayoría de las infecciones respiratorias son tratadas con antibióticos. Cualquier médico se defiende de esto diciendo que si no lo receta él otro médico, o el farmacéutico, lo hará, no es buen argumento, pero no deja de ser cierto. Lleva menos tiempo prescribir, que explicar el porqué no debería tomarse.
Aunque hay estudios de que la resistencia bacteriana mata a miles de personas al año, y previsiones de que puede matar a millones en el futuro, para muchos médicos, y más aun para la gente, son pronósticos alarmistas, que suceden en otras tierras, en un futuro que no vivirán, o que la ciencia se ocupará de proveer soluciones como hasta ahora. Aunque los investigadores ya dicen que en el 2019 murieron alrededor de 1.27 millones de personas en el mundo, por resistencia a los antibióticos, y todo indica que la actual crisis del SARS-CoV-2 no hace otra cosa que agudizar el problema.
Hasta sin necesidad de profundizar en la bibliografía médica, se puede apelar a que el lector convoque a la memoria su propia historia con los antibióticos. En mi caso vi el ocaso de la penicilina, y el reemplazo por la amoxicilina, que dió lugar a las cefalosporinas, que dieron lugar al uso de macrólidos, para luego utilizar nuevas quinolonas, hasta probar si en una de esas, quizás, la vieja penicilina pudiera tener algún mérito por ahi. Y luego de este "tour terapéutico", seguramente curamos a alguien, pero también hemos sido responsables de que la amenaza de un mundo sin antibióticos se haga cada vez más real.
La idea de que aparecerán nuevos antibióticos parece ser demasiado optimista. Un informe de la OMS: "Antibacterial agents in clinical development - an analysis of the antibacterial clinical development pipeline, including tuberculosis", del año 2017, reveló una grave falta de nuevos antibióticos en fase de desarrollo para combatir la creciente amenaza de la resistencia a los antimicrobianos.
La mayoría de los fármacos que se están desarrollando son modificaciones de clases de antibióticos ya existentes que ofrecen soluciones solamente a corto plazo. En el informe se indica que hay muy pocas opciones terapéuticas posibles para las infecciones resistentes a los antibióticos señaladas por la OMS como las mayores amenazas para la salud, y que incluyen la tuberculosis farmacorresistente, que se estima causa alrededor de 250 000 fallecimientos cada año.
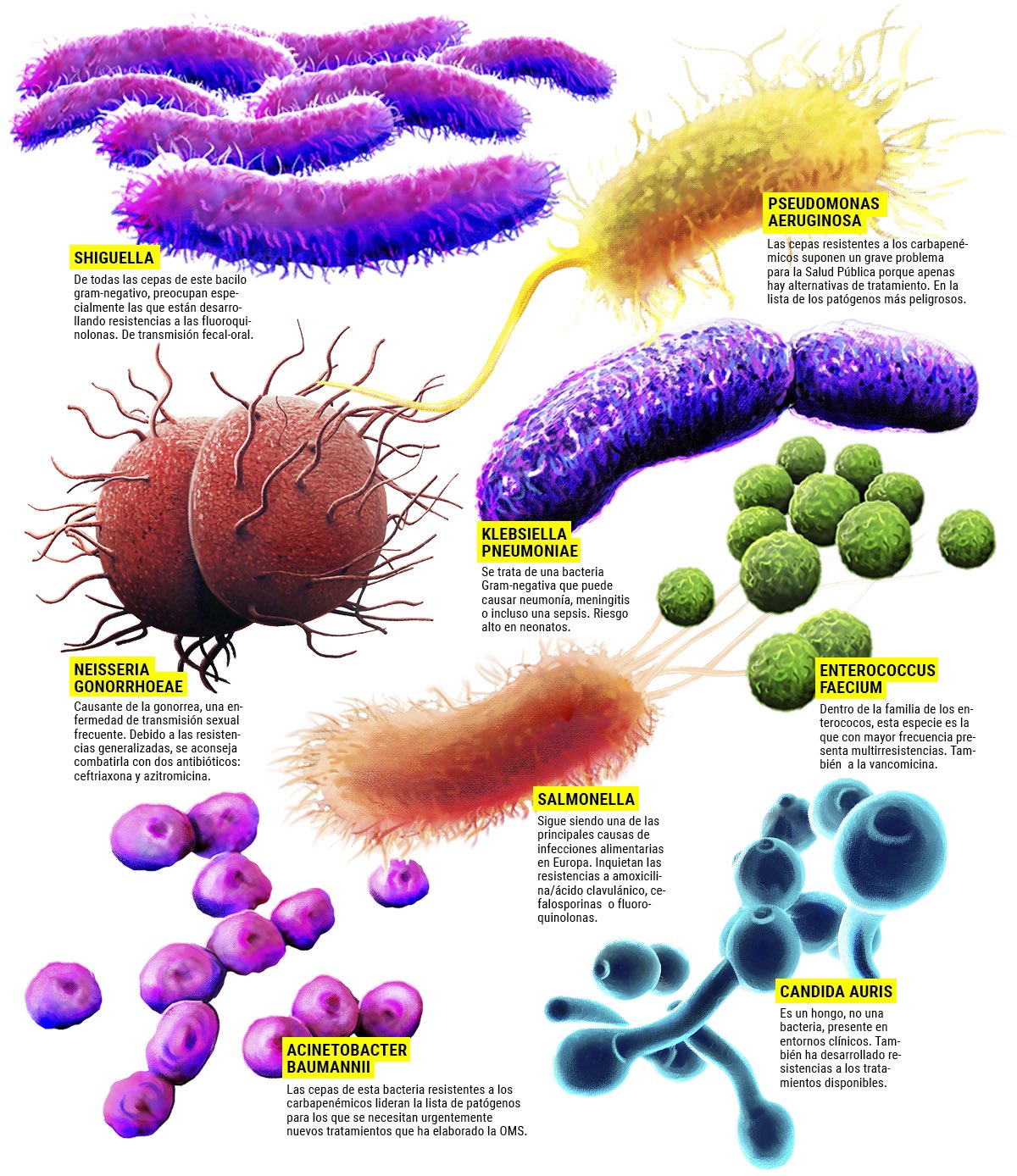
Además de las bacterias causantes de la tuberculosis multirresistente, la OMS ha identificado 12 clases de patógenos prioritarios –algunos de ellos causantes de infecciones frecuentes como la neumonía o las infecciones en las vías urinarias– que son cada vez más resistentes a los antibióticos existentes y requieren con urgencia nuevos tratamientos. Y también crece el número de medicamentos contra el HIV que se han hecho resistentes.
En el informe se mencionan 51 nuevos antibióticos y biofármacos en desarrollo clínico que se podrían utilizar para tratar infecciones causadas por los patógenos resistentes a los antibióticos más prioritarios, además de la tuberculosis y las enfermedades diarreicas ocasionadas por Clostridium difficile, que pueden ser mortales.
Sin embargo, solo ocho de estas moléculas con potencial terapéutico han sido clasificadas por la OMS como tratamientos innovadores que ofrecerán alternativas válidas al actual arsenal de antibióticos.
Hay una grave falta de opciones terapéuticas para Mycobacterium tuberculosis multirresistente y ultrarresistente y contra bacterias gramnegativas, entre ellas enterobacterias (como Klebsiella y E. coli) y Acinetobacter, que pueden causar infecciones de gravedad –con frecuencia mortales– y son especialmente peligrosas en los hospitales y las residencias de ancianos.
Además, hay muy pocos antibióticos en fase de desarrollo que se podrán administrar por vía oral, a pesar de que estas formulaciones son muy necesarias para tratar las infecciones fuera de los hospitales y en lugares de escasos recursos.
Y todo ello solo para que nuevos antibióticos aparezcan. Pero en caso de aparecer, y como en toda innovación, serán más caros que los existentes. Y por ende menos accesibles, aunque gobiernos como el de Reino Unido y Suecia ya están creando mecanismos para prevenir esto (2).
¿Volveremos mejores?
Asi fue el deseo inicial al comenzar la epidemia, no sé a quien se le ocurrió la idea de que quizás los humanos podemos aprender de nuestros errores y tragedias. Al menos en el caso del uso y abuso de antibióticos, no fue así. Muchos antibióticos suelen ser utilizados ante el diagnóstico de un virus y otros usados para prevenir las complicaciones infecciosas. Medicamentos como la ivermectina y la azitromicina fueron y son postuladas como tratamientos eficaces para el mismo virus, y aunque no han mostrado tener ventaja frente a placebo se siguen usando. Esto último bajo el argumento de que si no lo hacen el paciente conseguirá una receta a través de otro médico o directamente comprándolo en la farmacia. Recordándonos que atacar este problema profundamente implica el compromiso de otros miembros del personal de salud, así como el concurso de los pacientes.
La resistencia bacteriana ya es una realidad, un informe de carga global publicada en The Lancet, reveló que cerca de 5 millones de muertes se asociaron con la resistencia bacteriana en 2019, 1.27 millones de muertes en forma directa. La magnitud del daño en este caso solo puede compararse a la crisis que sobrevino después con el covid-19. Nuestra generación no vivió ese mundo sin antibióticos descripto al inicio, pero ya vemos en la consulta que es cada vez más dificil tratar infecciones bacterianas que antes se resolvían fácilmente. No todo es avance en medicina, y si existe un ámbito en donde realmente estamos retrocediendo es este. Pese a las advertencias que existen desde hace más de 45 años.
Referencias
1. Informe de la Organización Mundial de la Salud: Antibacterials agents in clinical developtment. An analysis of the antibacterial clinical developtment pipeline, incluiding tuberculosis. 2017.
2. La creciente amenaza de la resistencia a los antibióticos. Boletín de fármacos. Noviembre 2021.
3. Azitromicina y Covid-19: La evidencia combinada de 21 ensayos en los que participaron más de 14.000 pacientes, incluyendo el ensayo RECOVERY, uno de los principales a nivel mundial, confirman que la azitromicina no tiene ningún beneficio en la prevención o el tratamiento de COVID-19.
4. Global burden of bacterial antimicrobial resistance in 2019: a systematic analysis. The Lancet. https://bityl.co/AbXx
5. Ivan Illich fue uno de los primeros autores en advertir sobre la resistencia bacteriana en 1976. En su libro Némesis médica.
Otro metanálisis sobre Ivermectina.



No hay comentarios.:
Publicar un comentario